
Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
Osteocondritis disecante
Médico experto del artículo.
Último revisado: 04.07.2025
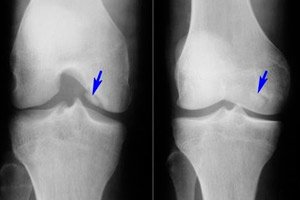
Entre las diversas enfermedades del sistema musculoesquelético, la osteocondritis disecante es relativamente rara: se trata de una forma limitada de necrosis aséptica de la placa ósea subcondral. Esta patología se caracteriza por la separación de un pequeño elemento cartilaginoso del hueso y su desplazamiento hacia la cavidad articular.
La osteocondritis disecante fue descrita por primera vez en el siglo XIX por el Dr. Paget, cirujano y patólogo británico. En aquel entonces, la enfermedad se denominaba «necrosis latente». La patología adquirió su nombre actual, osteocondritis disecante, poco después, a finales del mismo siglo XIX: este término fue introducido por el cirujano alemán Franz Koenig.
La enfermedad afecta con mayor frecuencia la articulación de la rodilla, pero también puede desarrollarse en otras articulaciones, independientemente de su tamaño. [ 1 ]
Epidemiología
La osteocondritis disecante se presenta solo en el 1% de los casos de enfermedades articulares. Esta patología se diagnostica con mayor frecuencia en hombres jóvenes (principalmente deportistas), pero también puede presentarse en niños. La proporción de hombres y mujeres afectados es de 2:1. En aproximadamente uno de cada cuatro pacientes, la enfermedad es bilateral.
La osteocondritis disecante afecta el cóndilo interno del fémur en el 85 % de los casos, lo que provoca la enfermedad de König. En el 10 % de los casos, se afecta el cóndilo externo y, en el 5 %, la rótula (se desarrolla la enfermedad de Lovaina). [ 2 ]
La incidencia global de la patología es de 15 a 30 casos por cada cien mil habitantes. [ 3 ] El rango de edad promedio de los afectados es de 10 a 20 años. [ 4 ]
En la infancia, la patología evoluciona de forma más favorable: la recuperación se produce gracias al tratamiento farmacológico. Los pacientes adultos suelen requerir intervención quirúrgica.
Causas osteocondritis disecante
La causa más común de osteocondritis disecante es un traumatismo, una lesión o una compresión excesiva. Con estos efectos, se deteriora el riego sanguíneo a los tejidos internos de la articulación (isquemia). Estos procesos, a su vez, causan una necrosis gradual del fragmento óseo, que finalmente se separa.
Se desconocen las causas exactas de la enfermedad. Los expertos creen que la patología es el resultado de varios factores a la vez. Por lo tanto, la causa más probable es un traumatismo o daño directo o indirecto a la articulación. Otros factores pueden incluir:
- predisposición hereditaria;
- enfermedades genéticas;
- características individuales de la anatomía;
- trastornos metabólicos;
- maduración anormal del sistema esquelético.
La osteocondritis disecante preexistente puede agravarse por cargas articulares adicionales. En particular, quienes practican activamente deportes como baloncesto, fútbol, tenis, halterofilia, biatlón, lanzamiento de peso, gimnasia o lucha libre son los más afectados por esta patología. El grupo de riesgo también incluye a quienes realizan constantemente el mismo tipo de movimientos repetitivos que afectan excesivamente la función articular. [ 5 ]
Factores de riesgo
El origen de la osteocondritis disecante no se comprende bien en la actualidad. Entre los factores que contribuyen a su aparición y desarrollo, se pueden distinguir los siguientes:
- procesos necróticos locales en la placa ósea subcondral;
- lesiones articulares recurrentes, incluidas las de naturaleza exógena (lesiones contusivas) y endógena (síndrome de impeachment, que se desarrolla con la rotación interna de la articulación, así como luxaciones habituales, inestabilidad articular crónica, lesiones antiguas);
- osificación encondral deteriorada;
- enfermedades endocrinas;
- predisposición genética (defectos anatómicos de la estructura articular, anomalías congénitas de la capa subcondral, etc.);
- circulación sanguínea insuficiente, alteración del trofismo del tejido óseo y cartilaginoso, trastornos isquémicos;
- estrés excesivo y regular sobre la articulación.
Muchos autores sugieren herencia familiar, incluso describiéndola como una forma leve de displasia esquelética con baja estatura asociada.[ 6 ],[ 7 ] Sin embargo, desafiando la evidencia de herencia familiar, Petrie[ 8 ] informó un examen radiográfico de familiares de primer grado y encontró solo un 1,2% con osteocondritis disecante aguda.
Patogenesia
El mecanismo patogénico del desarrollo de la osteocondritis disecante no se ha estudiado suficientemente hasta la fecha. Existen varias teorías que los especialistas consideran las principales. Sin embargo, ninguna de ellas ha sido confirmada oficialmente. No obstante, analicémoslas por separado:
- Proceso inflamatorio.
Algunos investigadores han descrito cambios inflamatorios en el material histológico de pacientes con osteocondritis disecante. Un análisis microscópico detallado reveló signos de inflamación necróticos, inespecíficos y asépticos, pero en algunos biomateriales, estos cambios seguían estando ausentes. [ 9 ]
- Lesión traumática aguda.
Se han descrito casos de desarrollo de osteocondritis disecante como consecuencia de traumatismos crónicos o agudos que provocaron procesos isquémicos con formación de elementos óseo-cartilaginosos libres.
- Lesiones repetidas.
Los microdaños repetidos pueden convertirse en un factor provocador de la enfermedad, lo cual es especialmente típico en los niños. [ 10 ], [ 11 ]
- Predisposición genética.
Existe evidencia de una predisposición hereditaria al desarrollo de patologías articulares. En particular, algunos pacientes presentaban características anatómicas que contribuyeron a la aparición de este problema. [ 12 ]
- Procesos isquémicos.
La teoría de la afectación por isquemia o deterioro del trofismo vascular en la zona afectada existe desde hace mucho tiempo. Muchos casos indicaban una deficiencia de la red vascular y una ramificación arterial débil en la zona afectada. [ 13 ], [ 14 ]
Actualmente, la osteocondritis disecante se considera una lesión adquirida del hueso subcondral, caracterizada por grados variables de reabsorción y secuestro de tejido óseo con posible afectación del cartílago articular por desprendimiento, no asociada a una fractura osteocondral aguda del cartílago normal. [ 15 ]
Síntomas osteocondritis disecante
Los síntomas clínicos de la osteocondritis disecante son inespecíficos y pueden variar entre pacientes. Los niños y adolescentes suelen quejarse de dolor difuso en la articulación afectada: inconstante, a veces intermitente, agudo, acompañado de bloqueo del movimiento articular e inflamación.
En caso de inestabilidad del elemento separado, se observan inestabilidad, bloqueo y crujidos. Durante la exploración, se aprecia una limitación de la carga en la articulación afectada. La palpación se acompaña de dolor. Una enfermedad crónica puede manifestarse con cambios atróficos en los músculos principales.
Los primeros signos de osteocondritis disecante en adultos y niños son prácticamente los mismos: suele ser un ligero dolor o molestia, que aumenta con la actividad motora y la carga articular. A medida que la patología progresa, el síndrome doloroso aumenta, la articulación se inflama y aparece dolor a la palpación.
Tras el desprendimiento del fragmento necrótico, aparecen quejas de crujidos regulares y bloqueos motores, lo que se explica por la aparición de un obstáculo durante el movimiento de las superficies articulares. Pueden producirse bloqueos, los llamados bloqueos articulares, que se manifiestan como dolor agudo e incapacidad para realizar el movimiento deseado.
La patología puede progresar y empeorar a lo largo de varios años: 2, 3 y, a veces, 10 o más. Los síntomas principales pueden ser:
- Dolor (dolorido o agudo); el 80% de los pacientes suelen experimentar dolor leve durante un promedio de 14 meses y claudicación leve o leve después de la actividad física [ 16 ]
- edema;
- crujido del motor;
- limitación de la capacidad motora;
- bloqueo de la articulación;
- aumento de la cojera (con daño en las articulaciones de las extremidades inferiores);
- Procesos atróficos musculares.
Osteocondritis disecante en niños
Las causas de la osteocondritis disecante en la infancia tampoco están claras. Sin embargo, el pronóstico en niños pequeños es más optimista que en adultos.
La enfermedad se presenta con mayor frecuencia en niños de 10 a 15 años, aunque también puede afectar a niños de 5 a 9 años. En la mayoría de los casos, el trastorno remite con la edad.
Los principales síntomas de un problema en un niño:
- dolor sin causa (generalmente en la rodilla), que se intensifica con la actividad física;
- Hinchazón y bloqueo de la articulación.
Estos síntomas requieren diagnósticos urgentes, en particular radiografías, resonancias magnéticas y tomografías computarizadas.
Una evolución favorable de la osteocondritis disecante no justifica el tratamiento. Para empezar, el médico aconseja al paciente que evite por completo la actividad física en la extremidad afectada. Si la enfermedad afecta las extremidades inferiores, se prescriben muletas, con las que el niño camina durante varios meses (generalmente hasta seis meses). Se incluyen además fisioterapia y terapia de ejercicios.
Si no hay mejoría en el tiempo especificado, solo en este caso se prescribe una intervención quirúrgica:
- condroplastia artroscópica en mosaico;
- Osteoperforación revascularizante.
Etapa
Con base en la información obtenida durante los exámenes de rayos X, se determinan las siguientes etapas del proceso patológico en la osteocondritis disecante:
- Formación de un foco necrótico.
- Fase irreversible de limitación del área necrótica, disección.
- Separación incompleta del elemento necróticamente limitado.
- Separación completa del elemento óseo-cartilaginoso.
Además de la clasificación anterior, según la imagen endoscópica de la osteocondritis disecante se distinguen los siguientes estadios:
- Integridad del cartílago hialino; a la palpación se detecta suavidad e hinchazón.
- El cartílago se separa y se desgarra a lo largo de la periferia del foco necrótico.
- El elemento alterado necróticamente está parcialmente separado.
- En la zona afectada se forma un cráter en forma de nicho y hay elementos intraarticulares libres.
La enfermedad de Koenig se divide en las siguientes etapas:
- El cartílago se ablanda sin dañar su integridad.
- Se separa parte del cartílago, se nota estabilidad.
- El cartílago se vuelve necrótico y la continuidad se interrumpe.
- Se forma un elemento libre, localizado en el defecto formado o detrás de él.
Formas
La patología de la osteocondritis disecante se divide en adulta y juvenil (se desarrolla en niños y adolescentes).
Clasificación según la localización del proceso patológico:
- La osteocondritis disecante de la articulación de la rodilla es una necrosis aséptica subcondral limitada de la superficie ósea articular. La incidencia de la enfermedad es de 18 a 30 casos por cada cien mil pacientes. Se afecta la zona cartilaginosa predominantemente cargada, que corresponde al segmento lateral del cóndilo medial del fémur, cerca de la escotadura intercondílea (cóndilo interno o externo, rótula). La osteocondritis disecante de la rótula tiene el pronóstico más desfavorable, debido a su difícil tratamiento. La osteocondritis disecante del cóndilo medial del fémur también se conoce como enfermedad de König. [ 17 ], [ 18 ]
- La osteocondritis disecante del astrágalo se presenta en niños de 9 a 16 años y es una osteocondropatía del astrágalo con necrosis aséptica y daño del cartílago articular. Esta patología también se conoce como enfermedad de Díaz u osteocondritis disecante de la articulación del tobillo. Se desconoce su etiología. Sin tratamiento, se forman defectos macroscópicos del cartílago articular. [ 19 ]
- La osteocondritis disecante de la articulación del hombro es una lesión de la cabeza del cóndilo humeral en las secciones central o anterolateral. Esta enfermedad es poco frecuente y se presenta principalmente en adolescentes; también se denomina enfermedad de Panner. Aún más raros son los casos de daño a la cabeza del radio, el olécranon y la fosa. [ 20 ]
- La osteocondritis disecante de la articulación de la cadera afecta la cabeza del fémur. La enfermedad puede presentar manifestaciones clínicas y radiológicas mínimas durante un tiempo prolongado, pero con el tiempo, los cambios en la configuración de las superficies articulares se vuelven pronunciados y los movimientos de la articulación se vuelven dolorosos o bloqueados. Con mayor frecuencia, la patología comienza a desarrollarse en la infancia.
Complicaciones y consecuencias
La complicación más desfavorable de la osteocondritis disecante se considera el desarrollo de artrosis deformante con bloqueo motor de la articulación y alteración del eje de la extremidad afectada.
La alteración del componente mecánico y biológico causada por la necrosis aséptica de la placa ósea y la aparición de elementos intraarticulares libres conduce a la formación de artrosis deformante con daño del cartílago hialino. Esta complicación es típica de la osteocondritis disecante de la articulación de la rodilla, el fémur y la tibia. Los primeros signos de agravamiento del proceso patológico son: aumento del dolor y cojera (especialmente al bajar escaleras). Se producen bloqueos articulares y sensación de cuerpo extraño en la articulación.
La progresión de la patología conlleva las siguientes consecuencias:
- desarrollo de contractura y aparición de crepitaciones;
- curvatura de los contornos articulares causada por alteraciones del tejido óseo y pérdida de cartílago, así como atrofia muscular;
- estrechamiento del espacio articular;
- la aparición de crecimientos óseos a lo largo de los bordes del espacio.
En las etapas avanzadas de la enfermedad, el paciente pierde la capacidad de enderezar completamente la extremidad afectada, lo que resulta en una deformación de la extremidad (especialmente la inferior). Radiológicamente, se observan deformación y esclerosis de las superficies articulares, necrosis subcondral, estrechamiento significativo del espacio articular, crecimientos óseos extensos y fragmentos intraarticulares libres.
Diagnostico osteocondritis disecante
Las medidas diagnósticas comienzan con el interrogatorio y la exploración del paciente. La osteocondritis disecante se caracteriza por dolor, bloqueo articular, crujidos y chasquidos, y limitación del rango de movimiento. El paciente puede indicar antecedentes de patologías metabólicas-distróficas, lesiones y administración intraarticular de medicamentos.
Durante el examen, el médico anota:
- bloqueo articular o limitación grave del movimiento;
- chasquido, crepitación.
El dolor y las deformidades articulares se detectan mediante palpación.
Las pruebas de laboratorio se prescriben como parte de un examen general y diferencial del cuerpo:
- análisis de sangre clínico general con determinación de fórmula leucocitaria;
- determinación de la VSG;
- fibrinógeno;
- antiestreptolisina O;
- nivel de ácido úrico sérico;
- Proteína C reactiva (método cuantitativo);
- factor reumatoide;
- factor antinuclear en células HEp-2;
- nivel de anticuerpos al antígeno nuclear extraíble.
Los diagnósticos de laboratorio son necesarios para excluir artritis, enfermedades autoinmunes sistémicas, artritis reumatoide, síndrome de Sjögren, etc.
El diagnóstico instrumental se realiza, en primer lugar, mediante la resonancia magnética. Se ha demostrado experimentalmente que la resonancia magnética es el método más preferido para el diagnóstico de la osteocondritis disecante, ya que permite evaluar el tamaño de la lesión y el estado del cartílago y la placa subcondral, determinar la extensión del edema de médula ósea (aumenta la intensidad de la señal), detectar un elemento libre en la articulación y rastrear la dinámica del proceso patológico. Además, la resonancia magnética ayuda a examinar el estado de otras estructuras articulares: meniscos, ligamentos, pliegues sinoviales, etc. [ 21 ]
El diagnóstico por ultrasonido y otros métodos de exploración no proporcionan información completa sobre la enfermedad. La radiografía convencional y la tomografía computarizada no son informativas en las etapas iniciales de la osteocondritis disecante (2-4 semanas). Estos métodos solo pueden utilizarse para aclarar algunos puntos después de la resonancia magnética.
Diagnóstico diferencial
Patología |
Principales diferencias con la osteocondritis disecante |
Artrosis deformante |
Los osteofitos y las áreas osificadas de los ligamentos suelen aparecer como elementos libres intraarticulares. Sin embargo, suelen tener forma irregular y bordes afilados. Tampoco presentan defecto condilar. |
Condromatosis |
No existe un cráter característico en la epífisis de la tibia ni del fémur. Los cuerpos condrómicos tienen forma de frijol y su número alcanza o incluso supera los 10. |
Lipoartritis (enfermedad de Hoffa) |
Se observa un cambio estructural en el cuerpo lipídico infrapatelar o suprapatelar, que se compacta y puede provocar signos de estrangulación. Los métodos de rayos X y resonancia magnética permiten el diagnóstico diferencial. |
Fractura dentro de la articulación |
El elemento intraarticular separado de origen traumático presenta una forma irregular y contornos desiguales. No presenta un cráter característico. |
Mala interpretación sin patología articular |
En algunos casos, especialistas inexpertos confunden el hueso sesamoideo del tendón del gastrocnemio con un fragmento intraarticular separado. El cráter característico del cóndilo lateral del fémur a veces se confunde con una luz subcondral, una de las variantes de la estructura anatómica normal de la articulación. |
Tratamiento osteocondritis disecante
El tratamiento se centra en mejorar el trofismo de los elementos óseo-cartilaginosos y fijar las partes separadas. Se utiliza la artroscopia para visualizar la ubicación y la extensión del daño y determinar el grado de desprendimiento. Si inicialmente se duda la eficacia del tratamiento conservador, se prescribe la intervención quirúrgica.
La osteocondritis disecante, que se acompaña de síntomas característicos pero no presenta una ruptura evidente del elemento óseo-cartilaginoso, se trata mediante el método osteocondroperforativo, utilizando agujas de Kirschner.
El tratamiento conservador solo es aplicable en las etapas iniciales de la osteocondritis disecante. El tratamiento fisioterapéutico se practica con la descarga de la articulación afectada durante un máximo de un año y medio. Durante este tiempo, el paciente tiene totalmente prohibido practicar deportes. El paciente usa muletas para caminar, evitando la carga en la extremidad afectada. Tras la remisión del dolor, se prescribe ejercicio terapéutico, que consiste en ejercicios sin fortalecimiento, para prevenir la atrofia muscular. [ 22 ]
Medicamentos
Si se detecta un proceso inflamatorio intraarticular, se prescribe tratamiento antibiótico. Los más comunes son cefazolina o gentamicina. La vancomicina es adecuada cuando se detecta Staphylococcus aureus resistente a la meticilina.
Los antiinflamatorios no esteroideos se utilizan para aliviar el dolor. Si el paciente tiene contraindicaciones para tomarlos (úlcera, hemorragia gástrica), el paracetamol se convierte en el fármaco de elección. En caso de dolor intenso, pueden estar indicados los analgésicos opioides.
Antibióticos |
|
Cefazolina |
La dosis diaria promedio es de 1 a 4 g, administrada mediante inyección intravenosa o intramuscular. El medicamento no se utiliza en caso de hipersensibilidad a las cefalosporinas y a los antibióticos betalactámicos. |
Gentamicina |
La dosis diaria estándar del fármaco es de 3 mg/kg de peso corporal por vía intramuscular o intravenosa, en 2 o 3 inyecciones. La duración del tratamiento es de 7 días. El fármaco presenta ototoxicidad. |
Vancomicina |
Se prescribe individualmente, teniendo en cuenta las indicaciones terapéuticas. Se administra por vía intravenosa. La administración rápida puede provocar diversos efectos secundarios, como shock anafiláctico, disnea e insuficiencia cardíaca. |
Analgésicos opioides |
|
Tramadol |
Una dosis única del fármaco (intravenosa u oral) es de 50 a 100 mg. La dosis diaria máxima posible es de 400 mg. La duración del tratamiento es de 1 a 3 días. |
Trimeperidina |
Se administra por vía intramuscular e intravenosa en forma de solución al 1%, en una dosis de 1 ml al día. La duración del uso es de 1 a 3 días. |
Medicamentos antiinflamatorios no esteroides |
|
Ketoprofeno |
Se administra por vía oral, 200-300 mg al día en 2-3 dosis, o por vía intramuscular, 100 mg, 1-2 veces al día. Posibles efectos secundarios: dispepsia, gastritis, erupciones cutáneas. |
Ketorolaco |
Una dosis única del medicamento es de 10 mg. La dosis máxima diaria es de 40 mg. La duración del tratamiento no puede exceder los 5 días. También es posible la administración intramuscular o intravenosa en dosis mínimamente efectivas. Posibles efectos secundarios: dolor abdominal, diarrea, estomatitis, colestasis y cefalea. |
Paracetamol |
Se prescribe en dosis de 0,5 a 1 g hasta 4 veces al día, durante 3 a 5 días. El fármaco se tolera bien y rara vez causa efectos secundarios. Excepción: alergia al paracetamol. |
Tratamiento de fisioterapia
La fisioterapia se utiliza con mayor frecuencia en la fase de rehabilitación tras la cirugía de osteocondritis disecante. Se prefieren los siguientes procedimientos:
- crioterapia local (un curso de tratamiento incluye hasta 10 procedimientos);
- Terapia OVNI (duración del curso: 10 días, un procedimiento diario);
- terapia magnética (el tratamiento incluye de cinco a diez sesiones);
- Terapia UHF (7-10 sesiones);
- Terapia láser (diariamente durante 1 semana).
Para mejorar la circulación sanguínea en la articulación afectada y prevenir la atrofia muscular, se prescriben ejercicios de terapia de ejercicios especiales:
- Tensión muscular con aumento progresivo de intensidad, de duración de 6 segundos, con un número de repeticiones de unas 10 por serie.
- Flexión y extensión repetidas de los dedos de la extremidad, ejercicios para entrenar la circulación periférica (bajada y elevación de las extremidades).
- Ejercicios para la prevención de la rigidez articular (hasta 14 movimientos por abordaje).
Es posible utilizar fangoterapia y hidroterapia, a criterio del médico tratante.
Tratamiento a base de hierbas
La osteocondritis disecante en adultos es una patología dinámicamente desfavorable que, sin un tratamiento adecuado, puede causar discapacidad. Por lo tanto, cuanto antes se tomen medidas para combatirla, mejor.
El tratamiento de la osteocondritis disecante debe ser integral. Si el médico tratante no se opone, se pueden utilizar métodos tradicionales, en particular la fitoterapia.
- Rallar la raíz de rábano picante, calentarla ligeramente hasta que esté tibia, colocarla sobre un paño y aplicarla como compresa sobre la zona afectada. Repetir el procedimiento cada dos días.
- Prepare una mezcla de hierbas con una cucharadita de hojas de abedul, la misma cantidad de hojas de ortiga y diente de león, flores de caléndula y rizomas de sauce. Vierta un litro de agua hirviendo sobre la mezcla y déjela reposar tapada durante 10 horas. Beba medio vaso del remedio tres veces al día, media hora antes de las comidas. La duración del tratamiento es de 8 semanas.
- Prepare una mezcla a base de romero silvestre, conos de lúpulo, flores de manzanilla y hipérico en cantidades iguales. A continuación, tome 2 cucharadas de la mezcla, vierta 1 litro de agua hirviendo, deje reposar tapado durante unas 10 horas y tome medio vaso 4 veces al día antes de las comidas.
- Prepare una mezcla con 1 cucharadita de tallos de frambuesa, la misma cantidad de hojas de helenio y ortiga, 1 cucharada de romero silvestre y 1 cucharadita de flores de saúco. Añada 0,5 litros de agua hirviendo y deje reposar tapado durante 15-20 minutos. Filtre y tome 100 ml tres veces al día antes de las comidas. Duración del uso: hasta tres meses.
- Vierta 500 ml de agua hirviendo sobre 2 cucharadas de hojas de arándano rojo y deje reposar durante 40 minutos. Tome de 100 a 150 ml tres veces al día antes de las comidas.
Un buen efecto lo produce frotar la articulación afectada con tintura de helenio (se vierten 50 g de rizoma con 150 ml de vodka y se mantienen en un lugar oscuro durante 2 semanas).
Tratamiento quirúrgico
Algunos autores [ 23 ], [ 24 ] consideran que el tratamiento conservador debe ser la primera línea de tratamiento para lesiones estables en niños. El único consenso respecto a este método es que, si se opta por este tratamiento, su duración debe ser de 3 a 6 meses antes de optar por el tratamiento quirúrgico. [ 25 ]
La cirugía suele estar indicada para lesiones inestables y estables de osteocondritis disecante aguda que no responden al tratamiento conservador. [ 26 ], [ 27 ]
Las diferencias en las preferencias de los cirujanos para el tratamiento quirúrgico se reflejan en la variedad de técnicas quirúrgicas. Estas incluyen la perforación (tanto retrógrada como anterógrada), [ 28 ], [ 29 ] el injerto óseo, [ 30 ], [ 31 ] la fijación, [ 32 ], [ 33 ] los procedimientos de alineación, [ 34 ] y el desbridamiento. [ 35 ]
La osteocondritis disecante, detectada en un paciente adulto, suele ser indicación de intervención quirúrgica. En la etapa inicial de la patología, la zona muerta se reemplaza por tejido neoformado y, en etapas posteriores, los fragmentos libres se eliminan mediante artrotomía.
La magnitud de la intervención se determina tras realizar una resonancia magnética y una artroscopia. Por lo general, manteniendo el contacto del elemento libre con el tejido circundante, se perfora el fragmento óseo-cartilaginoso separado y se reemplaza con tejido vivo. Para la tunelización se utiliza una aguja de Kirschner o un punzón fino. La aguja se coloca en el centro de la zona necrótica, perpendicular a la superficie articular. La intervención se completa con la resección del área cartilaginosa y el tratamiento de sus bordes.
Si la lesión OCD está fragmentada o no se puede reparar debido a la calidad del cartílago o la falta de coincidencia, se debe extirpar el fragmento, retirar el sitio donante y reparar el defecto según los hallazgos individuales.[ 36 ] La extirpación del fragmento puede proporcionar un alivio del dolor a corto plazo.[ 37 ],[ 38 ]
Si el elemento libre presenta una movilidad pronunciada, primero se fija con una pinza. A continuación, se corta la unión (hueso o cartílago) y se retira el elemento. Se perforan canales en la placa subcondral y se procesan los bordes. Se lava la articulación, se aplican suturas y un vendaje aséptico.
Tras la refijación del elemento libre, los radios se retiran aproximadamente entre 2 y 2,5 meses después. En el postoperatorio, se prescribe al paciente tratamiento antibiótico y fármacos sintomáticos.
Una técnica nueva y moderna de artroplastia es el trasplante autólogo de condrocitos. Este método implica el cultivo y trasplante de células, pero debido al alto costo del procedimiento, su práctica es actualmente limitada. [ 39 ], [ 40 ]
La mayoría de los autores informan que el tiempo de curación radiográfica varía entre 6 semanas y 2 años.
Prevención
Dado que la etiología de la osteocondritis disecante no se comprende completamente, aún no existe una prevención específica. Sin embargo, los médicos aún ofrecen diversas recomendaciones para prevenir su desarrollo, tanto primarias como secundarias.
La prevención primaria consiste en el mantenimiento general de la salud del sistema musculoesquelético:
- lucha contra el exceso de peso;
- actividad física moderada regular;
- prevención de lesiones, uso de calzado cómodo y de calidad;
- práctica de medidas generales de fortalecimiento;
- evitando la hipotermia, tratamiento oportuno de cualquier patología en el organismo.
La prevención secundaria consiste en evitar el empeoramiento de la osteocondritis disecante existente. Los principales puntos de prevención son los siguientes:
- limitación de la carga articular;
- rechazo a practicar deportes como correr, atletismo, levantamiento de pesas, gimnasia, baloncesto, voleibol y fútbol;
- corrección de las características profesionales, evitar estar de pie durante períodos prolongados, ponerse en cuclillas con frecuencia, subir y bajar escaleras con regularidad;
- revisar su dieta, evitar el hambre, evitar los alimentos grasos y monótonos, asegurar que el cuerpo reciba microelementos y vitaminas esenciales.
La terapia de ejercicios solo debe realizarse bajo supervisión médica. Los ejercicios adecuados no deben sobrecargar el sistema musculoesquelético, sino restaurar la fuerza y la elasticidad de las articulaciones, acelerar la circulación sanguínea y mejorar los procesos metabólicos.
Por recomendación de un médico, puedes practicar sesiones de masajes para diferentes grupos musculares.
Pronóstico
La osteocondritis disecante es un problema ortopédico complicado porque es difícil de identificar y tratar, aunque han surgido nuevos avances en esta área.
El pronóstico de la enfermedad puede depender del tipo de tratamiento (medicamentoso, quirúrgico), de la madurez de las zonas de crecimiento, de la localización, estabilidad y tamaño del elemento separado, y de la integridad del cartílago. En la infancia, la evolución suele ser favorable: la osteocondritis disecante responde bien al tratamiento en niños. En la edad adulta, es importante el diagnóstico precoz de la patología, lo cual influye directamente en el pronóstico a largo plazo. El pronóstico más desfavorable se observa en pacientes con complicaciones, así como con patología del cóndilo lateral del fémur.

