
Todo el contenido de iLive se revisa médicamente o se verifica para asegurar la mayor precisión posible.
Tenemos pautas de abastecimiento estrictas y solo estamos vinculados a sitios de medios acreditados, instituciones de investigación académica y, siempre que sea posible, estudios con revisión médica. Tenga en cuenta que los números entre paréntesis ([1], [2], etc.) son enlaces a estos estudios en los que se puede hacer clic.
Si considera que alguno de nuestros contenidos es incorrecto, está desactualizado o es cuestionable, selecciónelo y presione Ctrl + Intro.
Osteoblastoclastoma
Médico experto del artículo.
Último revisado: 04.07.2025
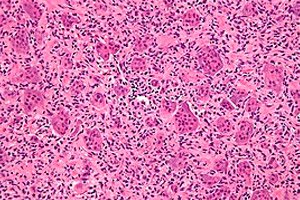
Los casos de enfermedades oncológicas aumentan constantemente en todo el mundo. Entre las lesiones del sistema esquelético, el osteoblastoclastoma (tumor de células gigantes, osteoclastoma) es la más frecuente: un proceso tumoral benigno con tendencia a la malignidad, capaz de dañar diversos huesos del esqueleto. [ 1 ] El cuadro clínico primario de la enfermedad pasa desapercibido, pero con el tiempo, la inflamación de una zona ósea específica llama la atención: el tumor crece gradualmente, sin dolor. El tratamiento de esta patología es quirúrgico y consiste en la extirpación del osteoblastoclastoma dentro de los tejidos sanos. Con un tratamiento oportuno, el pronóstico de la enfermedad se considera alentador. [ 2 ]
Epidemiología
La primera descripción detallada de este tumor la realizó el cirujano francés August Nelaton en el siglo XIX. La formación de células gigantes se incluyó en la categoría de osteodistrofias fibrosas. La patología recibió diferentes nombres: tumor pardo, gigantoma, osteoclastoma, osteodistrofia fibrosa local y sarcoma de células gigantes. El nombre osteoblastoclastoma fue introducido en la terminología médica por el profesor Rusakov.
Hoy en día, los especialistas no tienen dudas sobre el origen tumoral del osteoblastoclastoma, considerado una de las neoplasias óseas más comunes. La enfermedad se presenta en hombres y mujeres con aproximadamente la misma frecuencia. Se han descrito patologías familiares y hereditarias.
El osteoblastoclastoma puede desarrollarse a casi cualquier edad. Se conocen casos de detección de tumores tanto en bebés de un año como en personas mayores de 70 años. Según las estadísticas, casi el 60 % de los pacientes con esta neoplasia tienen entre 20 y 30 años.
El osteoblastoclastoma pertenece a la categoría de tumores solitarios, generalmente únicos. Rara vez se desarrollan estos focos en los tejidos óseos adyacentes. La lesión se extiende con mayor frecuencia a los huesos tubulares largos (casi el 75 % de los casos), y los huesos pequeños y planos se ven afectados con menor frecuencia.
Los huesos tubulares largos se ven afectados principalmente en la zona de la epimetáfisis (en la infancia, en la zona de la metáfisis). No se observa crecimiento tumoral en los tejidos del cartílago articular ni epifisario. Con menor frecuencia, la patología afecta la zona de la diáfisis (menos del 1% de los casos).
El osteoblastoclastoma de los huesos faciales representa más del 20% de todos los tumores encontrados en esta localización.
Los especialistas médicos distinguen entre osteoblastoclastoma maligno y benigno. La patología maligna es poco frecuente en la infancia.
Causas osteoclastomas
Los médicos no pueden señalar una única causa clara para el desarrollo del osteoblastoclastoma. Se cree que la aparición de la patología puede verse influenciada por:
- procesos inflamatorios que afectan al hueso y al periostio;
- lesión traumática o lesiones repetidas en la misma zona del hueso;
- irradiaciones repetidas;
- alteración de la formación ósea durante el período prenatal.
En aproximadamente siete de cada diez casos, el osteoblastoclastoma afecta los huesos tubulares largos, pero puede propagarse a los tendones y tejidos blandos cercanos.
Si la patología se desarrolla en la zona maxilofacial, la causa más frecuente es una lesión ósea o un proceso infeccioso, por ejemplo, tras una extracción o extirpación dental. Con menor frecuencia, se observa una neoplasia en la zona del peroné y la tibia, las costillas y la columna vertebral.
Las mujeres suelen sufrir lesiones en las articulaciones de las manos, los dedos de los pies, el fémur y las rodillas, con la formación de un tumor tenosinovial de células gigantes de forma difusa. Este tumor presenta la apariencia de una densa formación entre los tejidos blandos, localizada cerca de los tendones. Gradualmente, el proceso se extiende al hueso articular, dañándolo y destruyéndolo.
En general se consideran las causas del osteoblastoclastoma las siguientes:
- cambios en el equilibrio hormonal;
- patologías endocrinas;
- exposición a riesgos laborales, malos hábitos;
- mala nutrición;
- uso prolongado o incorrecto de ciertos medicamentos;
- lesiones parasitarias;
- estancia prolongada en zonas radiactivas.
La transformación de un osteoblastoclastoma benigno en un tumor maligno es posible bajo la influencia de:
- lesiones frecuentes en el segmento óseo patológicamente alterado;
- fuertes cambios hormonales (por ejemplo, durante el embarazo);
- irradiación repetida.
Los factores enumerados anteriormente no conducen necesariamente al desarrollo de la patología, pero pueden tener un impacto negativo en las personas predispuestas al desarrollo del osteoblastoclastoma.
Factores de riesgo
El osteoblastoclastoma se presenta con mayor frecuencia en pacientes mayores de 10 años. En niños menores de 5 años, esta patología es muy poco frecuente.
El riesgo de desarrollar un tumor aumenta bajo la influencia de los siguientes factores:
- Condiciones ambientales desfavorables, presencia de riesgos profesionales y domésticos, intoxicaciones, enfermedades infecciosas crónicas, infestaciones parasitarias.
- Historial de patologías oncológicas, radioterapia previa (especialmente varios ciclos), otras exposiciones a la radiación (incluyendo vivir o trabajar en regiones radiactivamente peligrosas).
- Lesiones frecuentes, fracturas, contusiones, grietas en los huesos.
- Factores genéticos, cambios o mutaciones genéticas, diagnósticos de cáncer en familiares cercanos.
- Defectos óseos congénitos, trastornos de la estructura esquelética.
A menudo, el factor ambiental no se considera la causa principal, y es completamente en vano: los problemas ambientales tienen un impacto directo en la calidad del aire, los alimentos y el régimen hídrico de la zona, lo que invariablemente afecta la salud. Los efectos adversos de la radiación ultravioleta se notan si una persona visita playas y piscinas al aire libre durante mucho tiempo y sufre quemaduras solares con regularidad.
La influencia de carcinógenos y radiaciones también se encuentra en muchas industrias peligrosas que involucran productos químicos como níquel, amianto, ácido sulfúrico, arsénico, así como en el procesamiento de metales y plásticos.
Patogenesia
El tumor de células gigantes es una lesión ósea histológicamente benigna y compleja que rara vez recurre, aunque sin duda es una fuente de metástasis benignas y con frecuencia se transforma en sarcoma tras la irradiación. En ausencia de un origen histogenético claro, el tumor de células gigantes recibe su nombre por su aspecto histológico específico.
La descripción morfológica típica es una lesión benigna de células estromales mononucleares con abundantes células gigantes benignas similares a osteoclastos. Los estudios inmunohistoquímicos y moleculares de tejidos de osteoclastoma muestran dos poblaciones de células estromales: una compuesta por células fusiformes proliferantes que representan marcadores de origen osteoblástico [ 3 ], [ 4 ], mientras que la otra población consiste en células poligonales que se tiñen para antígenos monocíticos/macrófagos CD14+/CD68+ [ 5 ].
Las principales características patogénicas del osteoblastoclastoma:
- El tumor incluye dos tipos de células: células gigantes multinucleadas y células mononucleares pequeñas;
- Los más frecuentemente afectados son el segmento distal del fémur, el segmento proximal de la tibia, el segmento distal del radio, así como los huesos pélvicos y la escápula (con menos frecuencia, la columna vertebral);
- La lesión es predominantemente aislada y solitaria;
- el tumor se localiza en la epífisis o metáfisis, que se hincha significativamente, se deforma en forma de un gran tubérculo o hemisferio;
- el proceso patológico alcanza el cartílago articular y se interrumpe;
- La neoplasia crece en todas direcciones, pero el crecimiento principal se observa a lo largo del eje del hueso largo hacia la diáfisis;
- la dimensión transversal aumenta diametralmente más de tres veces;
- En la variante celular del osteoblastoclastoma, la neoplasia está formada por cámaras separadas entre sí por barreras completas y parciales (como espuma de jabón o panales irregulares);
- hay divergencia de la corteza, hinchazón desde el interior, adelgazamiento, sin capas periósticas;
- Si el osteoblastoclastoma es de tamaño significativo, entonces la corteza se reabsorbe, la neoplasia queda rodeada por una fina cápsula formada por las paredes de las cámaras superficiales;
- En la variante osteolítica no hay patrón de cámaras, el defecto óseo es homogéneo;
- defecto marginal en forma de platillo;
- Se observa reabsorción de la capa cortical, la corteza se vuelve más afilada en la línea de daño, sin socavar las capas ni el perióstico;
- el defecto tiene contornos claros;
- Se observan fracturas patológicas en el 12% de los pacientes.
El osteoblastoclastoma afecta zonas ricas en médula ósea mieloide. Con frecuencia, se detectan curvaturas pronunciadas y acortamiento óseo, especialmente en casos de diagnóstico y tratamiento tardíos. En la mayoría de los casos, el tumor se localiza excéntricamente, con destrucción de la gran mayoría de los cóndilos óseos. Radiológicamente, se observa que alcanza la capa ósea subcondral. En casi la mitad de los casos, se afecta todo el extremo articular del hueso, que se inflama, la capa cortical se destruye y la lesión se extiende más allá de los límites óseos.
Hoy en día, el osteoblastoclastoma rara vez se considera un tumor benigno: se clasifica como una neoplasia agresiva, principalmente debido a su imprevisibilidad y alta probabilidad de malignidad.
Síntomas osteoclastomas
Las manifestaciones clínicas en la infancia y la vejez son prácticamente las mismas. Los primeros signos no se detectan de inmediato, ya que al principio el osteoblastoclastoma se desarrolla de forma latente y solo puede identificarse casi un año después del inicio del desarrollo.
Los expertos dividen los síntomas en generales y locales. Los signos generales suelen acompañar al osteoblastoclastoma maligno, mientras que los locales se presentan en las neoplasias benignas.
Los síntomas generales no dependen de la localización del hueso afectado:
- dolor intenso en la zona del crecimiento del tumor;
- palpación crujiente, que indica crecimiento de la neoplasia y destrucción del segmento óseo;
- la aparición de una red de vasos por encima del foco patológico;
- un aumento constante de la hinchazón;
- dolor creciente a medida que el tumor crece;
- deterioro de la función muscular y articular cerca del área afectada;
- agrandamiento de los ganglios linfáticos cercanos;
- malestar general, fatiga;
- aumento de la temperatura corporal;
- pérdida de apetito, pérdida de peso;
- apatía, impotencia.
Las manifestaciones locales están ligadas a la ubicación del hueso afectado. Por ejemplo, si se desarrolla un osteoblastoclastoma en uno de los maxilares, la simetría facial se altera gradualmente. El paciente comienza a experimentar dificultades para hablar y masticar, y en ocasiones, los dientes se aflojan y se caen. En casos graves, se forman zonas necróticas y fístulas.
El 90% de los tumores de células gigantes presentan una localización epifisaria típica. El tumor suele extenderse al hueso subcondral articular o incluso colinda con el cartílago. La articulación o su cápsula rara vez se ven afectadas. En el raro caso de osteoclastoma en niños, la lesión suele localizarse en la metáfisis. [ 6 ], [ 7 ] Las localizaciones más comunes, en orden descendente, son el fémur distal, la tibia proximal, el radio distal y el sacro. [ 8 ] El 50% de los osteoclastomas se originan en la región de la rodilla. Otras localizaciones comunes incluyen la cabeza del peroné, el fémur proximal y el húmero proximal. La localización pélvica es poco frecuente. [ 9 ], [ 10 ] Se sabe que la multicentricidad, o la aparición sincrónica de osteoclastomas en diferentes localizaciones esqueléticas, ocurre, pero es extremadamente infrecuente. [ 11 ], [ 12 ]
Si se desarrolla un osteoblastoclastoma en las piernas, la marcha del paciente se altera. Con el tiempo, los músculos de la extremidad inferior dañada se atrofian y la marcha se vuelve difícil. En algunos casos, se producen procesos óseos distróficos, con un adelgazamiento del hueso. Se producen fracturas patológicas, acompañadas de dolor intenso e inflamación tisular. Pueden presentarse complicaciones como hemorragias, hematomas y necrosis de tejidos blandos.
Si el osteoblastoclastoma se desarrolla en la zona del húmero o del fémur, se ven afectadas la motricidad de las falanges de los dedos y la función general de la extremidad afectada.
Cuando el proceso tumoral se maligniza, el estado del paciente empeora. Cabe destacar los siguientes signos:
- el dolor en la zona afectada del hueso aumenta;
- La neoplasia está creciendo constantemente;
- se destruye el tejido óseo, el área de tal destrucción se expande;
- el foco tumoral pierde sus límites claros;
- La capa cortical se destruye.
Sólo un especialista puede ver tales cambios al realizar diagnósticos instrumentales.
Los osteoblastoclastomas benignos se caracterizan por una evolución gradual, latente o asintomática. El síndrome doloroso se presenta solo durante la progresión de la patología; después de varios meses, el paciente comienza a experimentar dolor irradiado. En muchos pacientes, el primer indicio de la enfermedad es una fractura patológica. En el momento del diagnóstico, aproximadamente el 12 % de los pacientes con osteoclastoma presentan actualmente una fractura patológica. [ 13 ], [ 14 ] Se cree que la presencia de una fractura patológica indica una enfermedad más agresiva con un mayor riesgo de recurrencia local y metástasis. [ 15 ]
Cuando el osteoblastoclastoma se maligniza, el tumor, previamente apenas perceptible, se vuelve doloroso y se detectan signos de irritación de las terminaciones nerviosas. Si la neoplasia es principalmente maligna, se presenta un dolor intenso y debilitante, con un cuadro neurológico que empeora rápidamente.
Osteoblastoclastoma en niños
Los signos clínicos de las diferentes formas de osteoblastoclastoma benigno suelen ser diferentes. Las formas quísticas no presentan síntomas durante un tiempo prolongado y, en el 50% de los casos, se detectan solo tras el desarrollo de una fractura patológica. El proceso tumoral se detecta con una proliferación tisular intraósea grave, con la aparición de síndrome doloroso. La protrusión de una sección ósea solo se produce con una proliferación pronunciada: el paciente presenta una red venosa expandida y movilidad articular limitada. La forma lítica del osteoblastoclastoma se caracteriza por un crecimiento más rápido y la aparición temprana del dolor, pero las contracturas son menos frecuentes.
En la infancia, el osteoblastoclastoma afecta con mayor frecuencia las metáfisis superiores del húmero y el fémur. Con menor frecuencia, se observan lesiones en la metáfisis femoral inferior, la tibia y el peroné. En la forma lítica, es posible la destrucción del cartílago epifisario con mayor propagación a la epífisis, sin penetrar la articulación (el cartílago articular permanece intacto). En la forma quística activa, se observa crecimiento tumoral en la parte central de la diáfisis, con un adelgazamiento pronunciado de la capa cortical y edema óseo.
Los osteoblastoclastomas en la infancia suelen ser benignos, pero también pueden provocar una destrucción ósea significativa. Cuando el cartílago epifisario crece, el crecimiento de la zona de la extremidad se ralentiza, pudiendo presentarse fracturas patológicas, pseudoartrosis con un defecto óseo pronunciado y síndrome doloroso.
En un proceso maligno, se forma una neoplasia de tipo sarcoma osteogénico: se caracteriza por un crecimiento rápido y una destrucción ósea pronunciada. Para el diagnóstico diferencial, se realiza un examen histológico en niños.
Etapa
Los expertos distinguen entre las etapas lítica y celular-trabecular del desarrollo del osteoblastoclastoma.
- La etapa celular-trabecular se caracteriza por la formación de focos de destrucción de tejido óseo separados por tabiques.
- La fase lítica se caracteriza por la formación de un foco destructivo continuo, localizado asimétricamente respecto al eje óseo central. A medida que la neoplasia crece, puede extenderse a toda la sección transversal del hueso.
Un signo típico del osteoblastoclastoma es la separación del foco destructivo de la parte sana del hueso. El canal medular está separado de la neoplasia por una placa de cierre.
Formas
Dependiendo de la información clínica y radiológica y de las características morfológicas, se distinguen los siguientes tipos básicos de osteoblastoclastoma:
- El tipo celular se presenta principalmente en pacientes de mediana edad y ancianos. La neoplasia se desarrolla lentamente, presentándose finalmente como una tumefacción densa con superficie nodular, sin posibilidad de aislarse del hueso sano. Al localizarse en la zona mandibular, esta adquiere una forma fusiforme. La posición de los dientes no se altera. El tejido que recubre el osteoblastoclastoma celular presenta un carácter anémico. Radiográficamente, se distingue una sombra formada por un gran número de formaciones quísticas y celulares, separadas entre sí por barreras. No hay reacción del periostio.
- La forma quística del osteoblastoclastoma inicialmente causa dolor. Al palpar el tumor, algunas áreas son flexibles y se observa el síntoma de "crujido apergaminado". El hueso sobre la neoplasia se adelgaza y adquiere una forma lisa, convexa y abovedada. En la radiografía, la lesión se asemeja a un quiste odontogénico o a un ameloblastoma.
- La patología lítica es relativamente rara, principalmente en niños y adolescentes. La neoplasia crece con bastante rapidez. En el contexto del adelgazamiento de la capa cortical, aparece dolor: primero molesta en reposo y luego al palpar la zona afectada. Se observa expansión de la red vascular por encima del tumor. Cuando el foco patológico se localiza en la zona mandibular, los dientes se aflojan y se tuercen. Es posible que se produzcan fracturas patológicas. En la radiografía se observa una zona de iluminación desestructurada.
Según el grado de malignidad, el osteoblastoclastoma se divide en benigno (sin atipismo celular), maligno primario y maligno (transformado a partir de un tumor benigno).
Dependiendo de la localización se distinguen los siguientes tipos de patología:
- La forma periférica del osteoblastoclastoma en la mandíbula superior no presenta características morfológicas especiales y se localiza en las encías.
- La forma central se localiza dentro de la estructura ósea y, a diferencia de la forma periférica, presenta zonas hemorrágicas, que causan el tono marrón de la neoplasia. El tumor está representado por un conglomerado.
- El osteoblastoma mandibular se localiza en el espesor del tejido óseo, en la zona de los molares y premolares. El crecimiento de la neoplasia se produce a lo largo de varios años (un promedio de 3 a 10 años), acompañado de una alteración de la función de la articulación temporomandibular.
- El osteoblastoclastoma del maxilar superior se manifiesta por la aparición de una protrusión en la zona afectada, aflojamiento de los dientes y asimetría facial. El tumor crece lentamente y sin dolor.
- El osteoblastoclastoma femoral es la localización más frecuente, con afectación de la zona de crecimiento óseo: el trocánter mayor, el cuello y la cabeza femoral. Con menor frecuencia, se afecta el trocánter menor (de forma aislada). La patología se acompaña de dolor, deformación ósea y fracturas patológicas.
- El osteoblastoclastoma del íleon se desarrolla con mayor frecuencia en su base. También es posible afectar el cartílago en Y con destrucción de la rama horizontal del pubis o la rama descendente del isquion. La patología es inicialmente asintomática, pero posteriormente aparece dolor durante el esfuerzo y cojera.
Complicaciones y consecuencias
La consecuencia más desfavorable del osteoblastoclastoma benigno es su malignidad. El tumor maligno de células gigantes es poco común; un análisis de estudios reveló una frecuencia del 1,6 % de neoplasias malignas primarias y del 2,4 % de neoplasias malignas secundarias. Se detecta crecimiento infiltrativo, se afectan los ganglios linfáticos más cercanos y puede haber metástasis. [ 16 ]
El osteoblastoma maligno de células gigantes es capaz de producir los siguientes tipos de metástasis:
- caliente (de rápido desarrollo, destruyendo activamente los tejidos circundantes);
- frío (sin desarrollo específico, existiendo durante mucho tiempo en un estado inactivo, pero con la capacidad de transformarse en “caliente”);
- mudo (existente en estado anabiótico y detectado por casualidad).
El osteoblastoclastoma maligno puede presentarse en tres variantes:
- Un tumor maligno primario conserva su tipo básico de estructura, pero existe atipicidad de elementos mononucleares y presencia de mitosis en ellos.
- Malignidad de un tumor principalmente benigno con desarrollo de sarcoma de células fusiformes u osteogénico.
- Malignidad tras tratamiento previo, en particular tras intervenciones no radicales o radioterapia irracional. En tal situación, el sarcoma de células polimórficas con metástasis pulmonar es el más frecuente.
El osteoclastoma maligno generalmente se considera un sarcoma de alto grado; [ 17 ] sin embargo, los datos de estudios sugieren que el osteoclastoma maligno se comporta como un sarcoma de grado bajo o intermedio. [ 18 ] La metástasis ocurre en el 1-9% de los pacientes con osteoblastoclastoma, y algunos estudios anteriores han correlacionado la incidencia de metástasis con el crecimiento agresivo y la recurrencia local. [ 19 ], [ 20 ]
Después de las intervenciones quirúrgicas, a los pacientes con capacidad limitada o perdida para trabajar se les asigna el grupo de discapacidad apropiado.
Diagnostico osteoclastomas
Para diagnosticar el osteoblastoclastoma es necesario utilizar los siguientes métodos:
- interrogatorio del paciente, examen minucioso y palpación de la zona afectada del hueso, estudio de la anamnesis;
- Diagnóstico de laboratorio e instrumental, estudios morfológicos.
Al determinar la anamnesis de la patología, el médico presta atención a las primeras manifestaciones del tumor, la presencia y la naturaleza del dolor, las enfermedades y lesiones previas, los tratamientos previos y el estado general. También es importante determinar el estado de los sistemas urinario, reproductivo y respiratorio, el hígado, los riñones y los ganglios linfáticos, así como realizar un diagnóstico ecográfico de los órganos internos.
A todos los pacientes se les prescriben análisis de sangre y orina para determinar proteínas y fracciones, ácidos siálicos, fósforo y calcio. Es necesario determinar la actividad enzimática de las fosfatasas, realizar una prueba de difenilo, evaluar la proteína C reactiva, etc. Cabe destacar que los indicadores de laboratorio para tumores óseos suelen ser inespecíficos, pero pueden ayudar en el diagnóstico diferencial. Por ejemplo, en el osteoblastoclastoma maligno, son posibles alteraciones como leucocitosis, aumento de la VSG, disminución de las proteínas sanguíneas y del hierro no hemoglobina, y aumento de los ácidos siálicos y la fosfatasa alcalina. Se observan oxiprolina y hexoquinasa en la orina. Los niveles de fósforo y calcio aumentan en el suero sanguíneo.
Los estudios convencionales para la sospecha de osteoblastoclastoma incluyen radiografías generales y dirigidas, y tomografía. La radiografía permite una localización, escala y naturaleza más precisas del proceso patológico, así como determinar su propagación a los órganos y tejidos circundantes. La tomografía computarizada permite examinar la destrucción patológica profunda y determinar el tamaño de la lesión dentro del hueso. Sin embargo, la resonancia magnética se considera más informativa: con base en la información obtenida durante el estudio, los médicos pueden construir una imagen espacial, incluyendo una imagen tridimensional.
Durante el examen morfológico, se estudia el material obtenido mediante aspiración y trepanobiopsia, o las áreas óseas extirpadas junto con el osteoblastoclastoma. Se realiza una biopsia por punción con agujas especiales y se punciona el tumor bajo observación radiológica.
Durante el examen radiográfico de huesos tubulares largos, se observa en los pacientes un foco destructivo osteolítico, localizado excéntricamente en la región epifisaria. En dinámica, la patología diverge hacia el cartílago articular, así como hacia la metáfisis ósea, y puede ocupar toda la sección transversal (lo cual es típico del osteoblastoclastoma de la cabeza del peroné y el radio). La capa cortical está muy adelgazada e inflamada, y a menudo se detecta destrucción parcial. En un proceso benigno, no hay reacción perióstica. El límite entre la neoplasia y la sustancia esponjosa es borroso y no hay claridad. En la gran mayoría de los casos, el borde esclerótico está ausente.
En casos de daño medular, el tumor se localiza en el cuerpo vertebral en el 80% de los casos. El cuerpo vertebral, con el arco y las apófisis, puede verse afectado; en ocasiones, varias vértebras, las secciones costales y la articulación sacroilíaca se ven involucradas en el proceso patológico. Los focos destructivos pueden presentar una estructura celular o lítica.
Al estudiar imágenes estratificadas en la TC, se determina la destrucción del arco con apófisis transversas, que no se puede observar en una radiografía convencional. La resonancia magnética permite examinar el efecto del tumor sobre la médula espinal. [ 21 ], [ 22 ]
El osteoblastoclastoma maligno primario se define en la radiografía como un foco lítico destructivo con límites borrosos. En algunos casos, la estructura presenta una malla gruesa. Se observa hinchazón de la zona ósea afectada y un adelgazamiento severo de la capa cortical con su consiguiente destrucción. La placa cortical es heterogénea desde el interior. Es posible la reacción perióstica.
En la transformación maligna de un osteoblastoclastoma inicialmente benigno, se observa una estructura de malla ancha, de malla fina o lítica del foco destructivo. La zona ósea afectada está inflamada; la capa cortical es muy delgada, con contornos irregulares en la cara interna. Es posible la destrucción cortical. La reacción perióstica (pico de Codman débil) presenta características de periostitis bulbosa.
Para detectar una posible metástasis se prescribe una ecografía para ayudar a estudiar el estado de los órganos internos.
La etapa final del diagnóstico de tumores óseos es la identificación histológica y el examen citológico de frotis. El material se obtiene mediante biopsia (abierta o por punción).
Diagnóstico diferencial
Los osteoblastoclastomas benignos deben diferenciarse de todas las patologías que presentan signos de quiste óseo o lisis tisular en las radiografías. Estas patologías incluyen:
- displasia fibrosa;
- sarcoma osteogénico lítico;
- osteodistrofia paratiroidea;
- foco de tuberculosis ósea;
- quiste óseo aneurismático.
Si existen lesiones óseas extensas y progresivas, se debe sospechar un osteoblastoclastoma. Este tumor se caracteriza por la ausencia de osteoporosis ósea circundante, un proceso destructivo desde la metáfisis y una penetración tardía de la patología en la epífisis.
Es posible diferenciar la osteodistrofia paratiroidea del osteoblastoclastoma únicamente mediante radiografía y estudios bioquímicos.
Pueden surgir dificultades durante el diagnóstico del osteoblastoclastoma de huesos tubulares largos, así como al diferenciar la enfermedad del sarcoma osteogénico o de formaciones quísticas (óseas o aneurismáticas).
La localización de un quiste aneurismático es principalmente la diáfisis o la metáfisis. En una localización excéntrica, se observa edema óseo local, con una fina capa cortical: la neoplasia se extiende a lo largo del hueso y puede contener partículas calcáreas. En una localización central, la metáfisis o la diáfisis se hincha simétricamente, lo que no ocurre en el osteoblastoclastoma.
En la infancia, el osteoblastoclastoma puede confundirse con la osteodisplasia fibrosa monostótica. En esta situación, el hueso se deforma, se acorta (a veces se alarga), pero no se hincha, como en el osteoblastoclastoma. La osteodisplasia fibrosa afecta principalmente la metáfisis y la diáfisis de los huesos tubulares. La capa cortical puede engrosarse y se forman áreas escleróticas alrededor de las zonas de destrucción. El proceso de desarrollo es indoloro y lento.
Si el osteoblastoclastoma afecta la mandíbula inferior, la patología debe diferenciarse del odontoma, fibroma óseo, adamantinoma y quiste dentígero.
¿A quién contactar?
Tratamiento osteoclastomas
El objetivo del tratamiento es minimizar la morbilidad y maximizar la funcionalidad del hueso afectado; tradicionalmente, este tratamiento se realizaba mediante curetaje intralesional con taponamiento de la cavidad. Las técnicas más recientes, como la cementación con cemento óseo, son prometedoras, ya que facilitan la reconstrucción y reducen la recurrencia local.[ 23 ]
La única manera de eliminar completamente el osteoblastoclastoma es mediante cirugía: se extirpa el tumor, evitando así mayores daños al hueso.
Los osteoblastoclastomas pequeños se raspan cuidadosamente con una cureta especial. El defecto óseo resultante se reemplaza mediante autotrasplante. En caso de tumores grandes, se realiza una resección ósea seguida de cirugía plástica. [ 24 ], [ 25 ], [ 26 ]
Debido a la alta tasa (25-50%) de recurrencia local después del curetaje y el injerto óseo, se ha alentado a los cirujanos a mejorar sus procedimientos quirúrgicos mediante el uso de adyuvantes químicos o físicos como nitrógeno líquido, cemento acrílico, fenol, peróxido de hidrógeno, quimioterapia local o radioterapia.[ 27 ],[ 28 ] Se ha demostrado que la terapia adyuvante local ayuda a controlar la tasa de recurrencia.[ 29 ]
Si por alguna razón el paciente está contraindicado para la intervención quirúrgica, se le prescribe radioterapia. Con la ayuda de la radiación, es posible detener el crecimiento de la neoplasia y destruir su estructura. [ 30 ]
También es posible utilizar las siguientes técnicas:
- Administración intralesional de esteroides. Este método es relativamente nuevo y se ha utilizado poco. Mediante inyecciones, es posible lograr resultados positivos en osteoblastoclastomas pequeños: el tumor disminuye de tamaño. En ocasiones, al finalizar el tratamiento, la lesión se vuelve más radiopaca en comparación con el área ósea circundante.
- Introducción de interferón alfa. Basándose en la teoría del origen vascular del osteoblastoclastoma, los especialistas han introducido en la práctica la inyección de interferón alfa. Este fármaco tiene capacidad antiangiogénica, es decir, ralentiza el crecimiento de los vasos sanguíneos. Este método ha resultado eficaz en aproximadamente el 50% de los pacientes, pero se utiliza con relativa poca frecuencia debido a la gran cantidad de efectos secundarios, como dolores de cabeza, deterioro general del estado de salud, fatiga intensa y disminución de la capacidad laboral.
Para el tratamiento del osteoblastoclastoma maligno (primario o secundario), se utiliza exclusivamente cirugía, que incluye la resección del tumor junto con la zona ósea. Antes y después de la operación, se prescribe al paciente radioterapia y quimioterapia.
Los osteoclastomas inoperables (por ejemplo, algunos tumores sacros y pélvicos) se pueden tratar con embolización transcatéter de su suministro de sangre.
- Terapia anti-RANKL
Las células gigantes sobreexpresan un mediador clave en la osteoclastogénesis: el receptor RANK, que a su vez es estimulado por la citocina RANKL, secretada por las células del estroma. Estudios con denosumab, un anticuerpo monoclonal que se une específicamente a RANKL, han arrojado resultados terapéuticos impresionantes, lo que ha llevado a su aprobación por la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA). [ 31 ], [ 32 ] El denosumab está indicado principalmente para pacientes con alto riesgo de recurrencia tras la cirugía inicial y recurrencia local.
Tratamiento quirúrgico
Varios estudios muestran que la resección amplia se asocia con un riesgo reducido de recurrencia local en comparación con el curetaje intralesional y puede aumentar la supervivencia libre de recurrencia del 84% al 100%.[ 33 ],[ 34 ],[ 35 ] Sin embargo, la resección amplia se asocia con una mayor tasa de complicaciones quirúrgicas y da como resultado un deterioro funcional, que generalmente requiere reconstrucción.[ 36 ],[ 37 ],[ 38 ]
Si el osteoblastoclastoma se localiza en huesos tubulares largos, se pueden utilizar las siguientes intervenciones quirúrgicas:
- La extirpación marginal mediante aloplastia o autoplastia se realiza en osteoblastoclastomas benignos de desarrollo lento, con estructura celular, ubicados en la periferia de la epimetáfisis. Es posible la fijación con tornillos metálicos.
- Si el proceso tumoral se extiende hasta la mitad diametral del hueso, se extirpan dos tercios del cóndilo y parte de la diáfisis con la superficie articular. El defecto se rellena con un aloinjerto cartilaginoso. Se utilizan pernos y tornillos de unión resistentes. La conexión del aloinjerto a la capa cortical del hueso huésped se realiza de forma oblicua para evitar el hundimiento articular.
- Si la epimetáfisis está destruida o existe una fractura patológica, se realiza una resección segmentaria con desarticulación articular y reemplazo del defecto con un aloinjerto. La fijación se realiza con una varilla sobre cemento.
- En caso de fractura patológica y malignidad del osteoblastoclastoma en la parte proximal del fémur, se realiza cirugía de reemplazo total de cadera.
- Al extirpar los segmentos terminales articulares de la rodilla, se utiliza un trasplante alohemiarticular con fijación firme. Es posible la colocación de endoprótesis totales individuales con vástago extendido de titanio y radioterapia posterior.
- Si el tumor agresivo se localiza en la zona del extremo distal de la tibia, se realiza una resección mediante artrodesis osteoplástica del tobillo. En caso de daño del astrágalo, se utiliza la extirpación ósea mediante artrodesis de elongación según Zatsepin.
- Si el foco patológico se localiza en la columna cervical, se practica el acceso anterior a las vértebras. El acceso anterolateral es posible separando cuidadosamente la faringe y la cara anterior de las vértebras de la base del cráneo.
- A nivel de Th 1 -Th 2, se utiliza un abordaje anterior con esternotomía oblicua hasta el tercer espacio intercostal. Los vasos se desplazan cuidadosamente hacia abajo. Si la lesión se localiza en la 3.ª a 5.ª vértebra torácica, se realiza un abordaje anterolateral y se reseca la tercera costilla. La escápula se desplaza hacia atrás sin seccionar los músculos. El acceso a las superficies anteriores de las vértebras sacras superiores puede presentar dificultades. Se utiliza un abordaje anterolateral retroperitoneal derecho, con una cuidadosa separación de los vasos y el uréter.
- Si se detecta destrucción severa de las vértebras o propagación del tumor a los arcos de la columna torácica y lumbosacra, se realiza fijación transpedicular-translaminar con extirpación de las vértebras afectadas y autoplastia.
- Si el osteoblastoclastoma se localiza en los huesos púbico e isquiático, la zona afectada se extirpa dentro de los límites de tejido sano sin trasplante óseo. Si la base y el techo del acetábulo están afectados, se indica la extirpación con posterior reemplazo óseo-plástico del defecto.
- Si el sacro y L5 están destruidos, las partes afectadas se extirpan posteriormente y se estabilizan mediante fijación transpedicular. La neoplasia se extirpa posteriormente por vía retroperitoneal con injerto óseo posterior.
Prevención
No existen medidas preventivas específicas para prevenir la aparición del osteoblastoclastoma. Para su prevención, los especialistas recomiendan realizarse radiografías regularmente cada uno o dos años para detectar y tratar estos tumores con prontitud.
Si una persona descubre cualquier compactación ósea, debe consultar inmediatamente a un médico: un terapeuta, un ortopedista, un oncólogo, un traumatólogo o un vertebrólogo.
Las recomendaciones médicas adicionales incluyen:
- evitar lesiones, intoxicaciones, comer de forma adecuada y nutritiva, realizar actividad física;
- consultar a un médico de manera oportuna, incluso en lo que respecta a enfermedades del sistema musculoesquelético;
- Asegúrese de visitar a un médico y someterse a un examen de diagnóstico si aparece algún nuevo crecimiento de origen desconocido.
Pronóstico
En pacientes con osteoblastoclastoma, el pronóstico depende de muchos factores, como las características del desarrollo del tumor, su malignidad o benignidad, su localización, su diseminación, la oportunidad del tratamiento, etc. En los últimos años, los resultados del tratamiento de los tumores óseos malignos han sido mucho más progresivos. Los médicos emplean un enfoque combinado, aplicando poliquimioterapia intensiva si es necesario. Al mismo tiempo, el porcentaje de pacientes con recuperación completa supera el 70%.
Los expertos afirman que el pronóstico es positivo si el osteoblastoclastoma se extirpa quirúrgicamente por completo y no hay recaídas. Siempre que es posible, los cirujanos intentan realizar operaciones de preservación de órganos con injerto óseo simultáneo, y solo en algunos casos se trata de intervenciones mutiladoras, tras las cuales la persona ya no puede realizar ciertas actividades: debe cambiar su estilo de vida. En tales situaciones, los médicos entienden el término "recuperación" como "la ausencia de procesos tumorales". Estos pacientes requieren rehabilitación posterior a largo plazo, asistencia ortopédica y, en ocasiones, psicológica.

